Module 4a Chirurgische mondneusmaskers en ademhalingsbeschermingsmaskers
Uitgangsvraag
Welk type chirurgisch mondneusmasker of ademhalingsbeschermingsmasker (Filtering Facepiece; FFP) beschermt de drager (zorgmedewerker in zorginstelling) tegen infecties veroorzaakt door pathogenen die overdraagbaar zijn via druppel- of aerogene transmissie?
Aanbevelingen
Bescherming medewerker
- Draag een chirurgisch mondneusmasker type IIR bij risico op spatten van lichaamsvocht in het gezicht.
- Draag minimaal een chirurgisch mondneusmasker type IIR bij contact met patiënten met een infectieziekte die voornamelijk wordt overgedragen via druppels.
- Draag een FFP2-ademhalingsbeschermingsmasker (zonder uitademingsventiel) bij contact met patiënten met een infectieziekte die voornamelijk aerogeen wordt overgedragen.
Bescherming patiënt
- Draag conform de algemene voorzorgsmaatregelen minimaal een chirurgisch mondneusmasker type II, indien uitscheiding van micro-organismen uit de mond-keelholte of neus van de medewerker naar patiënt voorkomen moeten worden.
- Informeer de patiënt over het gebruik en de voor- en nadelen van het masker.
Hergebruik van chirurgische mondneusmaskers en ademhalingsbeschermingsmaskers is niet toegestaan.
Overwegingen
Voor- en nadelen van de aanbeveling
In deze uitgangsvraag werd de effectiviteit van mondneusmaskers vergeleken met een AHBM op het voorkomen van infecties veroorzaakt door respiratoire pathogenen die overdraagbaar zijn via druppeltransmissie en aerogene transmissie.
Hiervoor werd één systematische review geïncludeerd (Bartozko, 2020) die een meta-analyse uitvoerde met vier RCT’s waarin CMNM werden vergeleken met een N95-respirator. Alle vooraf gedefinieerde uitkomstmaten werden in deze systematische review beschreven. Voor alle uitkomstmaten werd geen statistisch significant verschil gevonden tussen de groep die een medisch masker droeg en de groep die een N95 respirator droeg. Ook de RCT van Loeb (2022) vond geen klinisch relevant verschil zien het dragen van een CMNM en een N95 respirator. De kwaliteit van het bewijs was laag tot zeer laag (overall bewijskracht zeer laag). Deze resultaten zijn in lijn met andere systematische reviews (die voornamelijk dezelfde RCTs includeerden) (Long, 2020; Barycka, 2020; Iannone, 2020).
Transmissieroute
Het is belangrijk om bij transmissie te bepalen of in dit kader gesproken wordt over overdracht van micro-organismen (besmetting) of overdracht van een infectie(ziekte). Of na besmetting ook een infectie(ziekte) optreedt, hangt namelijk van verschillende factoren af die van belang zijn om de meest belangrijke transmissieroute en nodige voorzorgsmaatregelen te bepalen. Deze factoren zijn: de aanwezige load (hoeveelheid micro-organismen), de besmettelijkheid (hoeveelheid micro-organismen die nodig is om ziekte te veroorzaken) en het tropisme van het micro-organisme (welke cellen/weefsels specifiek door het micro-organisme geïnfecteerd kunnen worden). De grootte van het partikel bepaalt bijvoorbeeld tot waar in het lichaam het kan doordringen (100 µm neus, 10 µm trachea en bronchus, 4 µm de alveoli).
Druppeltransmissie
Druppeltransmissie is gedefinieerd als transmissie van infectieuze micro-organismen die zich bevinden in druppels afkomstig van geïnfecteerd weefsel welke voornamelijk op korte afstand (meestal < 1,5 meter) van de geïnfecteerde persoon naar één of meerdere andere personen worden overgedragen. Ondanks dat bij hoesten en niezen druppels van verschillende grootte gevormd kunnen worden, spelen de grote druppels met veel infectieuze deeltjes de belangrijkste rol bij druppeltransmissie.
Voorbeelden van infectieziekten waarbij druppeltransmissie een voorname rol speelt, zijn kinkhoest, meningokokken en respiratoire virussen zoals SARS-CoV-2 en influenza.
Aerogene transmissie
Aerogene transmissie is gedefinieerd als transmissie van infectieuze micro-organismen afkomstig uit de luchtwegen van een geïnfecteerd persoon die ook via zwevende zeer kleine druppels of druppelkernen over langere afstanden en tijd door de lucht kunnen worden verspreid. Transmissie is hierbij ook mogelijk als de bron de ruimte kort daarvoor verlaten heeft of als iemand op ruime afstand (meerdere meters, andere kant van de ruimte) in dezelfde ruimte van een besmettelijke persoon is geweest. Voorbeelden van infectieziekten waarbij aerogene transmissie een voorname rol speelt zijn mazelen, tuberculose en waterpokken. Bij respiratoire virussen kan aerogene transmissie ook een rol spelen in het geval van aerosolvormende handelingen waarbij mogelijk heel veel zeer kleine infectieuze druppels gevormd kunnen worden.
Chirurgische mondneusmaskers
Een CMNM is een masker dat over de mond en de neus wordt gedragen. Er bestaan 3 typen CMNM: type I, type II en type IIR (zie module 1). Het primaire doel van een CMNM is om de uitgeademde lucht te filteren zodat de omgeving is beschermd tegen druppels (met besmettelijke micro-organismen) die o.a. ontstaan bij spreken, hoesten en niezen door de maskerdrager. CMNM type II of type IIR hebben een hogere filterefficiëntie dan CMNM type I. Het gebruik van type I-maskers wordt om die reden niet aanbevolen binnen de zorg. CMNM type II of type IIR beschermen ook de drager tegen pathogenen die overdraagbaar zijn via druppels. Het dragen van een CMNM door een zorgmedewerker verkleint de kans op overdracht van micro-organismen (via secreet) vanuit de neus en de mond van de zorgmedewerker naar (de omgeving van) de patiënt en vice versa. Het CMNM beschermt de drager (zorgmedewerker) bij juist gebruik ook tegen zelfbesmetting doordat het masker voorkomt dat de neus en de mond (onbewust) aangeraakt worden met de handen die vanuit de omgeving of via contact met een patiënt mogelijk in aanraking zijn gekomen met besmettelijke micro-organismen.
De vochtwerende variant van het CMNM, het type IIR, geeft extra bescherming omdat het tevens de kans op overdracht van micro-organismen via druppels of spatten van lichaamsvocht vanuit de patiënt naar de mond en de neus van een medewerker verkleint. Een CMNM IIR wordt ten gevolge van de ‘inward leakage’ vanaf de zijkanten (randlekkage) niet beschouwd als afdoende bescherming tegen pathogenen die overdraagbaar zijn middels aerogene transmissie.
Ademhalingsbeschermingsmaskers
Een AHBM wordt net als een CMNM over de mond en de neus gedragen en filtert de in- en uitgeademde lucht van de drager. AHBM kunnen worden onderverdeeld in halfgelaatsmaskers en volgelaatsmaskers. Het meest gebruikte AHBM in de gezondheidszorg is een wegwerp halfgelaatsmasker dat geheel bestaat uit filtermateriaal. AHBM die geschikt zijn voor hergebruik bestaan niet geheel uit filtermateriaal en hebben een verwisselbaar filter. Deze elastomeermaskers en PAPR (Powered Air Purifying Respirator)-maskers worden vanwege extreem hoge kosten weinig gebruikt.
AHBM hebben vergeleken met CMNM een hogere filterefficiëntie (dichtere propyleenfilter-laag) en minder randlekkage doordat ze (bij juist gebruik) strakker/nauwer aansluiten op het gezicht.
Van de wegwerp-halfgelaat-AHBM bestaan drie verschillende typen die worden ingedeeld o.b.v. de mate van filtratie, uitgedrukt in Filtering Facepiece Partikel; FFP 1, 2 en 3.
In tegenstelling tot de CMNM verkleinen FFP2 en FFP3-maskers, naast de kans op overdracht van pathogenen die overdraagbaar zijn middels druppeltransmissie, ook de kans op overdracht van pathogenen die overdraagbaar zijn middels aerogene transmissie. In de praktijk wordt FFP3 niet gebruikt in reguliere zorgsituaties, maar enkel bij risico op contact met kankerverwekkende of radioactieve stoffen. Ook het gebruik van FFP1-maskers is beperkt. Internationaal worden deze maskers niet toegepast. Er is geen indicatie en evidence welke het gebruik van dit type maskers ondersteunt.
Pasvorm
Om de meest effectieve bescherming te kunnen bieden moet een CMNM of een AHBM goed aansluiten op het gezicht van de drager. Een masker dat niet goed aansluit op het gezicht biedt minder bescherming omdat ongefilterde lucht dan via de open randen (randlekkage) langs het masker naar binnen kan stromen. Een pasvormtest is een methode om te beoordelen of een AHBM goed aansluit op het gezicht van de individuele medewerker (zie module 4b).
Er zijn diverse masker modellen beschikbaar, dit geldt zowel voor CMNM als voor AHBM. Indien een masker niet goed aansluit op het gezicht dan is dit vaak het gevolg van de koordjes of elastieken waarmee het masker vastzit achter de oren of op het achterhoofd. Ook de vorm en grootte van het hoofd van de maskerdrager speelt een rol. Dit zorgt ervoor dat de kwaliteit van de pasvorm per persoon kan verschillen. Klemmetjes bij de koordjes of bij het neusgedeelte van het masker zorgen voor een betere aansluiting van het masker op het gezicht. Het is onbekend of in alle geïncludeerde RCT’s in de systematische review een pasvormtest is uitgevoerd. Daarnaast kan het al dan niet uitvoeren van aerosolvormende procedures invloed hebben op de kans om een infectie op te lopen. Er waren aanzienlijke verschillen tussen de vier RCT’s in het percentage medewerkers dat aerosolvormende procedures uitvoerde (van 33% tot 73%). Er werden geen subgroepanalyses uitgevoerd.
Uitademventielen bij AHBM
Uitademventielen op ADHM hebben als doel de drager extra comfort te bieden waardoor de mondneusmaskers langer achtereen gedragen kunnen worden.
Bij het dragen van mondneusmaskers met een uitademventiel is er echter een risico dat spatten via het ventiel binnen kunnen dringen, waardoor de zorgmedewerker een groter risico loopt op besmetting tijdens isolatiezorg. Het gebruik van AHBM met uitademventielen wordt daarom afgeraden, met name in zorgsituaties waarbij er risico is op aerogene en/of druppeltransmissie. De richtlijn van de WHO over gebruik van mondneusmaskers tijdens de COVID-19-pandemie onderschrijft dit (WHO, 2020).
Overige factoren van belang
De kans op besmetting tijdens specifieke zorgsituaties is behalve van de maskereigenschappen, afhankelijk van de omgang van de drager met het masker en de transmissieroute van het micro-organisme. Daarnaast is ook het immuunsysteem van de gastheer (besmette persoon) van belang.
Waarden en voorkeuren van patiënten (en eventueel hun verzorgers) en zorgmedewerkers
Om te bepalen in welke zorgsituatie welk type masker gedragen dient te worden zijn naast bovenstaande factoren ook de eventuele nadelen van het maskergebruik van belang. Maskergebruik door zorgmedewerkers kan leiden tot angst bij verwarde/angstige patiënten, slechte verstaanbaarheid van de zorgmedewerker, of het niet kunnen zien van het lipbeeld van de spreker voor zeer slechthorende patiënten. Het is daarom van belang om erop toe te zien dat de zorgverlener zich verstaanbaar heeft gemaakt. Dit kan bijvoorbeeld door het stellen van controlevragen ter bevestiging dat de patiënt de zorgverlener heeft verstaan en ook begrepen.
Maskers met een hogere filtratiegraad leiden eerder tot discomfort bij de drager i.v.m. de hogere ademweerstand. Dit discomfort leidt tot meer manipulatie/aanraken van het masker door de drager en dat geeft juist weer een hoger besmettingsrisico. Daarnaast kan het gedurende langere tijd dragen van een masker met hoge filtratiegraad leiden tot hoofdpijnklachten en ademhalingsproblemen. Een systematische review die de nadelige effecten van een AHBM ten opzichte van een CMNM onderzocht, liet zien dat zorgmedewerkers die frequent en langdurig een AHBM droegen vaker last hadden van hoofdpijn (OR=2,62; 95%BI 1,18 tot 5,81), ademhalingsproblemen (OR=4,21; 95%BI 1,46 tot 12,13), irritatie aan het gezicht (OR=1,80; 95%BI 1,03 tot 3,14) en drukgerelateerde verwondingen (OR=4,39; 95%BI 2,37 tot 8,15) (Kunstler, 2022).
Samengevat kan het (langdurig) dragen van een AHBM of CMNM zorgen voor huidirritatie en eczeem in het gelaat aan het gezicht en drukgerelateerde verwondingen. Indien er sprake is van huidproblematiek veroorzaakt door het dragen van het AHBM de medewerkers kan contact worden gezocht met de bedrijfsarts.
Kosten en middelen
AHBM zijn duurder dan CMNM. Op basis van de evidence is er geen indicatie om AHBM aan te bevelen bij een druppel overdraagbare infectieziekte.
Het dragen van een FFP2-masker wordt op basis van de technische specificaties wel aanbevolen bij infectieziekten of handelingen waarbij aerogene transmissie een voorname rol speelt, zoals bijvoorbeeld TBC, of bij het uitvoeren van zorghandelingen waarbij veel aerosolen worden gevormd.
Het voorkomen/verlagen van personeelsuitval door ziekte door middel van het dragen van persoonlijke beschermingsmiddelen zoals een masker bij het verzorgen/behandelen van infectieuze patiënten zal opwegen tegen de aanschafkosten van maskers.
Aanvaardbaarheid, haalbaarheid en implementatie van de aanbevelingen
Mede ten gevolge van de COVID-19-pandemie is het gebruik van mondneusmaskers als beschermmiddel in zorginstellingen algemeen bekend en aanvaard.
Door het wereldwijde hoge gebruik van AHBM zijn er veel varianten op de markt die qua aansluiting op het gezicht en comfort niet voor alle gezichten geschikt zijn. Om die reden is het raadzaam om verschillende maskers in huis te hebben.
In sommige zorgsettingen zoals de langdurige zorg zijn er wel problemen bij het dragen van maskers door angst bij patiënten en verminderde verstaanbaarheid van zorgmedewerkers.
Het langdurig dragen van maskers kan leiden tot huid- en vermoeidheidsklachten bij dragers. Daarnaast vormt langdurig en veelvuldig gebruik een risico voor minder zorgvuldig gebruik van mondneusmasker met hoger risico op zelf besmetting.
Duurzaamheidsaspecten
Ten tijde van de COVID-19-pandemie zijn persoonlijke beschermingsmiddelen veelvuldig gebruikt. Uit een Engels onderzoek naar de impact van PBM (persoonlijke beschermingsmiddelen ) op het milieu blijkt dat de impact groot is geweest. De CO2-voetafdruk van een persoonlijk beschermingsmiddel is vooral afhankelijk van de gebruikte grondstoffen, het productieproces inclusief verpakkingsmaterialen, transport en het afvalverwerkingsproces. Voor mondneusmaskers is de CO2-voetafdruk van een CMNM type II en IIR aanzienlijk lager (13 en respectievelijk 20 gCO2e) t.o.v. een AHBM (125 respectievelijk 76 g CO2e) of een faceshield (231 gCO2e) (Rizan, 2021).
Vanwege schaarste is onderzoek gedaan naar mogelijkheden voor persoonsgebonden hergebruik van FFP-maskers. Hier kunnen echter geen definitieve conclusies voor verantwoord hergebruik uit getrokken worden. Momenteel is hergebruik van mondneusmaskers niet toegestaan.
Randvoorwaarden voor gebruik
- Gebruik het AHBM/CMNM persoonsgebonden en eenmalig.
- Bevestig het ademhalingsbeschermingsmasker/mondneusmasker volgens voorschrift van de fabrikant en zorg daarbij dat:
- Het flexibele gedeelte van het AHBM/CMNM goed is aangedrukt op de neusbrug;
- Het middengedeelte van het AHBM/CMNM voor de mond en over de neus valt;
- De onderzijde van het masker onder de kin valt;
- Een mondneusmasker mag niet tijdelijk onder de kin gedragen worden.
- Gebruik het AHBM/CMNM maximaal voor de duur zoals aangegeven door de fabrikant.
- Indien het masker continue wordt gedragen (zonder afzetten), verwissel het AHBM/CMNM:
- Zodra de ademhaling beduidend zwaarder wordt;
- Zodra het ademhalingsbeschermingsmasker/mondneusmasker vochtig is;
- Bij zichtbare verontreiniging.
- Pas direct voorafgaand aan en na het verwijderen van het AHBM/CMNM handhygiëne toe om verspreiding van micro-organismen via de handen te voorkomen (zie richtlijn Handhygiëne en persoonlijke hygiëne).
- Train medewerkers in het juiste gebruik van een AHBM/CMNM.
Rationale van de aanbeveling
CMNM type II of type IIR verkleinen de kans op overdracht van pathogenen die overdraagbaar zijn via druppels. Het dragen van een CMNM IIR door een zorgmedewerker beschermt de medewerker tegen besmetting met micro-organismen (via secreet) vanuit de neus en de mond van de patiënt en ook vice versa. Het CMNM beschermt de drager (zorgmedewerker) ook tegen zelfbesmetting doordat het masker voorkomt dat de neus en de mond (onbewust) aangeraakt worden met de handen die vanuit de omgeving of via contact met een patiënt mogelijk in aanraking zijn gekomen met besmettelijke micro-organismen. In tegenstelling tot de CMNM verkleinen FFP2 en FFP3-maskers naast de kans op overdracht van pathogenen die overdraagbaar zijn middels druppeltransmissie ook de kans op overdracht van pathogenen die overdraagbaar zijn middels aerogene transmissie. Op basis van de evidence is er geen indicatie om een AHBM aan te bevelen bij een middels druppel overdraagbare infectieziekte. Bij een middels druppel overdraagbare infectieziekte wordt op basis van technische specificaties wel het gebruik van een CMNM type IIR aanbevolen.
Het dragen van een FFP2-masker wordt op basis van de technische specificaties aanbevolen bij (verdenking van) infectieziekten of handelingen waarbij aerogene transmissie een voorname rol speelt of bij het uitvoeren van zorghandelingen bij bepaalde isolatie-indicaties veel aerosolen worden gevormd (zie richtlijn Isolatie).
Onderbouwing
Autorisatiedatum: 11 november 2023
Eerstvolgende beoordeling actualiteit: 2025
Initiatief:
- Samenwerkingsverband Richtlijnen Infectiepreventie (SRI)
Geautoriseerd door:
- Nederlandse Vereniging voor Heelkunde (NVvH)
- Nederlandse Vereniging voor Medische Microbiologie (NVMM)
- Nederlandse Vereniging van Internist-Infectiologen (NIV/NVII)
- Nederlandse Vereniging voor Keel-Neus-Oorheelkunde en Heelkunde van het Hoofd-Halsgebied (NVKNO)
- Nederlandse Vereniging voor Klinische Chemie en Laboratoriumgeneeskunde (NVKC)
- Nederlandse Vereniging voor Anesthesiologen (NVA)
- Nederlandse Vereniging voor Plastische Chirurgie (NVPC)
- Vereniging voor Hygiëne & Infectiepreventie in de Gezondheidszorg (VHIG)
- Rijksinstituut voor Volksgezondheid en Milieu (RIVM)
- Verpleegkundigen & Verzorgenden Nederland (V & VN)
- Vereniging van specialisten ouderengeneeskunde (Verenso)
- Nederlandse Vereniging Artsen Verstandelijk Gehandicapten (NVAVG)
- Nederlandse Vereniging voor Arbeids- en Bedrijfsgeneeskunde (NVAB)
- Nederlandse Vereniging voor Arbeidshygiëne (NVvA)
- Patiëntfederatie Nederland (PFNL)
- Nederlandse Vereniging voor Intensive Care (NVIC)
- Vereniging Klinische Genetica Nederland (VKGN)
- Nederlandse Vereniging voor Pathologie (NVVP)
- Vereniging voor Sportgeneeskunde (VSG)
- Nederlandse Vereniging van Revalidatieartsen (VRA)
- Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose (NVALT)
- Nederlandse Vereniging voor Plastische Chirurgie (NVPC)
- Nederlands Orthopaedische Vereniging (NOV)
- Nederlandse Vereniging van Ziekenhuisapothekers (NVZA)
- Nederlandse Vereniging voor Klinische Geriatrie (NVKG)
- Nederlandse Vereniging voor Reumatologie (NVR)
- Nederlandse Vereniging van Maag, Darm-Leverartsen (NVMDL)
Regiehouder:
- Samenwerkingsverband Richtlijnen Infectiepreventie (SRI)
De ontwikkeling/herziening van deze richtlijnmodule is ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten (www.demedischspecialist.nl/kennisinstituut) en is gefinancierd door het ministerie van VWS (Ministerie van Volksgezondheid, Welzijn en Sport). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Deze module beschrijft welk type masker de drager (zorgmedewerker) beschermt tegen infecties veroorzaakt door pathogenen die overdraagbaar zijn via druppels of aerogeen.
De maskers die door zorgmedewerkers voor deze doeleinden worden gebruikt vallen onder de chirurgische mondneusmaskers (CMNM) en ademhalingsbeschermingsmaskers (AHBM).
De mate van bescherming van de verschillende typen mondneusmaskers hangt af van een aantal factoren zoals het filtratievermogen en de doorlaatbaarheid van het masker voor vocht. Daarnaast zijn ook de pasvorm/aansluiting op het gezicht, het draagcomfort en het noodzakelijk gedrag voor correct gebruik bepalend voor de uiteindelijke effectiviteit van het mondneusmasker. Deze factoren samen bepalen uiteindelijk de ‘total inward leakage’ en daarmee de kans op besmetting van de drager.
De maskers die gebruikt worden binnen de zorg worden getest volgens Europese normen (module 1). AHBM zijn met name ontworpen om de blootstelling aan toxische stoffen te voorkomen. Desondanks staan AHBM in veel richtlijnen genoemd als beste keuze, vooral als men van doen heeft met een nieuw virus waarvan nog niet duidelijk is hoe het zich verspreidt, of tijdens het uitvoeren van aerosolvormende handelingen met het risico op contact met pathogene ziekteverwekkers.
Deze module is niet gericht op het dragen van mondneusmaskers op het OK-complex ter voorkoming van postoperatieve wondinfecties dan wel het dragen van maskers om de besmetting met radioactieve of toxische stoffen te voorkomen. Voor het dragen van een mondneusmasker op het OK-complex wordt verwezen naar de richtlijnen Infectiepreventie op het OK-complex en postoperatieve wondinfecties.
A systematic review of the literature was performed to answer the following question:
Which type of mask or respirators (FFP) protects the healthcare worker against infections caused by pathogens that can be transmitted via droplets and aerogenes?
- P: healthcare workers
- I: medical masks
- C: N95 respirators/ FFP1/FFP2/FFP3
- O: respiratory infection laboratory confirmed by PCR, serology, or culture; laboratory‐confirmed coronavirus infection; laboratory‐confirmed influenza infection; influenza‐like illness; clinical respiratory illness; or workplace absenteeism.
Relevant outcome measures
The guideline development group considered ‘viral respiratory infection laboratory confirmed by PCR, serology, or viral culture’ as a critical outcome measure for decision making, and laboratory‐confirmed coronavirus infection; laboratory‐confirmed influenza infection; influenza‐like illness; clinical respiratory illness; and workplace absenteeism as an important outcome measure for decision making.
A priori, the working group did not define the outcome measures listed above but used the definitions used in the studies.
The working group defined the GRADE (Grading Recommendations Assessment, Development and Evaluation )-standard limit of 25% difference for dichotomous outcomes (RR < 0.8 or > 1.25), and 10% for continuous outcomes as a minimal clinically (patient) important difference.
Search and select (methods)
For this literature search we used the systematic review of Bartoszko (2020). We searched for additional studies published after the search date of this systematic review. The databases Medline (via OVID) and Embase (via Embase.com) were searched with relevant search terms from 01 January 2020 until 30 November2022. The detailed search strategy is depicted under the tab Methods. The systematic literature search resulted in 506 hits. Studies were selected based on criteria as mentioned in the PICO. Sixteen studies were initially selected based on title and abstract screening (including the review of Bartoszko). After reading the full text, 14 studies were excluded (see the table with reasons for exclusion under the tab Methods), and one additional study was included (Loeb, 2022).
Results
Two studies were included in the analysis of the literature. Important study characteristics and results are summarized in the evidence tables. The assessment of the risk of bias is summarized in the risk of bias tables. The summary of literature, results and evidence tables are included below.
Description of studies
Bartoszko (2020) conducted a systematic review to compare the use of medical masks to N95 respirators in healthcare workers. MEDLINE, Embase, and CENTRAL were searched from January 1, 2014, to March 9, 2020. RCTs were included if the RCT met the following criteria: the design was an RCT including cluster randomized trials; the intervention was medical masks (defined surgical, procedural, isolation, laser, fluid resistant or face masks certified for use as a medical device) compared with N95 respirators (defined as respirators were N95 filtering face piece respirators certified by the National Institute for Occupational Safety and Health (NIOSH) and European standard filtering facepiece (FFP2) respirators); the population was healthcare workers (defined as workers in a healthcare setting that could be exposed to a patient with acute respiratory illness) and reported on any of the following outcomes: viral respiratory infection laboratory confirmed by PCR, serology, or viral culture, laboratory confirmed coronavirus infection, laboratory-confirmed influenza infection, influenza-like illness, clinical respiratory illness, or workplace absenteeism. Four randomized controlled trials (RCTs) were included, and a meta-analysis was performed. There were differences between studies in the percentage of healthcare workers that undertook high-risk procedures. Risk of bias was high across all trials and outcomes due to lack of blinding of healthcare workers. Risk of detection bias was high for influenza-like and clinical respiratory illness due to lack of laboratory confirmation, but low for laboratory-confirmed viral respiratory and influenza infection.
Loeb (2022) conducted a randomized open-label controlled trial to determine whether medical masks are noninferior to N95 respirators to prevent COVID-19 in health care workers providing routine care. Included were Health care workers who provided direct care to patients with suspected or confirmed COVID-19 in specialized COVID-19 units and in emergency departments, medical units, pediatric units, and long-term care facilities. Health care workers were required to spend 60% or more of their time doing clinical work when enrolled. Health care workers were randomly assigned (1:1) to using either medical masks or N95 respirators for 10 weeks. In total, 500 health care workers were allocated to the medical mask group (mean age 34.6+10.2 years; 72.6% female) and 509 health care workers were assigned to the N95 respirator group (mean age 34.9+10.9 years; 66.7% female). Health care workers randomly assigned to the medical mask group were instructed to use the medical mask when providing routine care to patients with COVID-19 or suspected COVID-19, which aligned with the current policy in their setting. Health care workers randomly assigned to the N95 respirator group were instructed to use a fit-tested National Institute for Occupational Safety and Health–approved N95 respirator when providing routine care to patients with COVID-19 or suspected COVID-19. The primary outcome was time to reverse transcriptase polymerase chain reaction (RT-PCR)–confirmed COVID-19. This was measured from the date of randomization until the date of procurement of a specimen that was positive by RT-PCR. Follow-up continued until the end of 10 weeks, until 2 weeks (1 incubation period) after receipt of an mRNA vaccine, or until the date of a participant withdrawal from the trial. Secondary outcomes included serologic (IgG) evidence of COVID-19 infection.
Results
Respiratory infection laboratory confirmed by PCR, serology, or culture
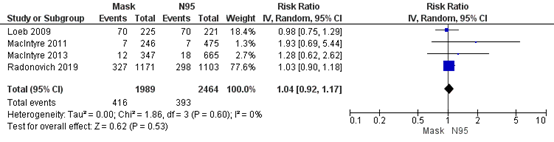
Bartoszko (2020) included 4 RCTs that compared medical masks to N95 respirators in preventing viral respiratory infection laboratory confirmed by PCR, serology, or viral culture. Overall, 21% of healthcare workers in the medical mask group (416/1989) developed a viral respiratory infection and 16% in the N95 respirator group (393/2464). Bartoszko calculated a pooled OR, however since RR is het preferred effect measure when RCTs are included we calculated the RR. For laboratory-confirmed viral respiratory infection, the pooled effect of medical masks compared to N95 respirators was RR 1.04 (95% CI 0.92-1.17) (Figure 4.1). This is not a clinically relevant difference.
Figure 4.1. Meta-analysis viral respiratory infection.
Laboratory‐confirmed coronavirus infection
Only one trial in the review of Bartoszko (2020) reported directly on coronavirus. When seasonal coronavirus (OC43, HKU1, 229E, NL63) was tested for by PCR in this non-cluster randomized trial of medical masks versus N95 respirators, 9/212 (4.3%) of nurses in the medical mask group had reverse transcription PCR confirmed coronavirus infection compared with 12/210 (5.7%) in the N95 respirator group (P = 0.49). The RR (calculated by us based on the data from the study) was 1.35 (95% CI 0.58 – 3.13) in favour of medical masks. This is a clinically relevant difference.
Loeb (2022) reported that 52/497 (10.5%) of health care workers in the medical mask group had PCR confirmed COVID-19 compared to 47/507 (9.4%) of health care workers in the N95 respirator group. The HR was 1.14 (95% CI 0.77 to 1.69). This difference was not clinically relevant.
Laboratory‐confirmed influenza infection
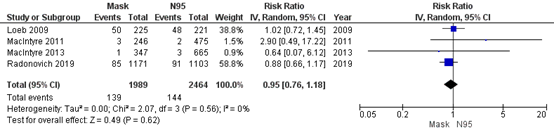
Bartoszko (2020) included 4 RCTs that compared medical masks to N95 respirators in preventing Laboratory‐confirmed influenza infection. Overall, 7% healthcare workers in the medical mask group (139/1989) developed an influenza infection and 6% in the N95 respirator group (144/2464). For laboratory-confirmed influenza infection, the pooled effect of medical masks compared to N95 respirators was RR 0.95 (95% CI 0.76-1.18) (Figure 4.2). This is not a clinically relevant difference.
Figure 4.2. Laboratory-confirmed influenza infection.
Influenza‐like illness
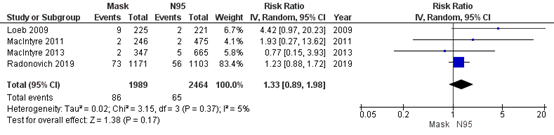
Bartoszko (2020) included 4 RCTs that compared medical masks to N95 respirators in preventing influenza-like illness. Overall, 4% healthcare workers in the medical mask group (86/1989) developed an influenza infection and 3% in the N95 respirator group (65/2464). For influenza-like illness, the pooled effect of medical masks compared to N95 respirators was RR 1.33 (95% CI 0.89-1.98) in favour of N95 respirators (Figure 4.3). This is a clinically relevant difference.
Figure 4.3 Influenza Like Illness
Clinical respiratory illness
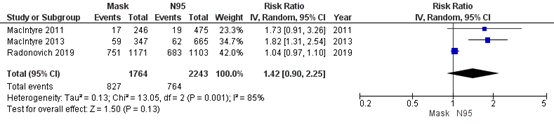
Bartoszko (2020) included 3 RCTs that compared medical masks to N95 respirators in preventing clinical respiratory illness. Overall, 71% healthcare workers in the medical mask group (827/1171) developed an influenza infection and 34% in the N95 respirator group (764/2243). For clinical respiratory illness, the pooled effect of medical masks compared to N95 respirators was RR 1.42 (95% CI: 0.90-2.25) in favour of N95 respirators (Figure 4.4). This is a clinically relevant difference.
Figure 4.4: Clinical respiratory illness
Workplace absenteeism
Since only one trial in the review of Bartoszko (2020) reported workplace absenteeism a meta-analysis was not possible. Work-related absenteeism was reported in 19.8% (42/212) of nurses in the medical mask group compared with 18.6% (39/210) of nurses in the N95 respirator group. The RR (calculated by us based on the data from the study) was 0.94 ( 95% CI 0.63 – 1.39) in favour of N95. This is not a clinically relevant difference.
Level of evidence of the literature
Respiratory infection laboratory confirmed by PCR, serology, or culture
The level of evidence regarding the outcome measures ‘Viral respiratory infection laboratory confirmed by PCR, serology, or viral culture’ started high and was downgraded to low because of risk of bias (-1) and imprecision (-1).
Laboratory‐confirmed coronavirus infection
The level of evidence regarding the outcome measures ‘Laboratory‐confirmed coronavirus infection’ started high and was downgraded to very low because of risk of bias (-2) and imprecision (-2).
Laboratory‐confirmed influenza infection
The level of evidence regarding the outcome measures ‘Laboratory‐confirmed influenza infection’ started high and was downgraded to very low because of risk of bias (-1) and imprecision (-2).
Influenza‐like illness
The level of evidence regarding the outcome measures ‘Influenza‐like illness’ started high and was downgraded to very low because of risk of bias (-1) and imprecision (-2).
Clinical respiratory illness
The level of evidence regarding the outcome measures ‘Clinical respiratory illness’ started high and was downgraded to very low because of risk of bias (-1), imprecision (-2) and inconsistency (-1).
Workplace absenteeism
The level of evidence regarding the outcome measures ‘Workplace absenteeism‘ started high and was downgraded to very low because of risk of bias (-2) and imprecision (-2).
|
Low GRADE (Grading Recommendations Assessment, Development and Evaluation ) |
The evidence suggests that the use of medical masks results in little to no difference in ‘viral respiratory infection laboratory confirmed by PCR, serology, or viral culture’ when compared with N95 respirators/ FFP1/FFP2/FFP3. Sources: Bartoszko, 2020 |
|---|
|
Very low GRADE |
The evidence is very uncertain about the effect of medical masks versus N95 (FFP1/FFP2/FFP3) respirators on laboratory‐confirmed coronavirus infection. Sources: Bartoszko, 2020, Loeb 2022 |
|---|
|
Very low GRADE |
The evidence is very uncertain about the effect of medical masks versus N95 respirators/ FFP1/FFP2/FFP3 on laboratory‐confirmed influenza infection. Sources: Bartoszko, 2020 |
|---|
|
Very low GRADE |
The evidence is very uncertain about the effect of medical masks versus N95 respirators/ FFP1/FFP2/FFP3 on Influenza‐like illness. Sources: Bartoszko, 2020 |
|---|
|
Very low GRADE |
The evidence is very uncertain about the effect of medical masks versus N95 respirators/ FFP1/FFP2/FFP3 on clinical respiratory illness. Sources: Bartoszko, 2020 |
|---|
|
Very low GRADE |
The evidence is very uncertain about the effect of medical masks versus N95 respirators/ FFP1/FFP2/FFP3 on workplace absenteeism. Sources: Bartoszko, 2020 |
|---|
Bartoszko JJ, Farooqi MAM, Alhazzani W, Loeb M. Medical masks vs N95 respirators for preventing COVID-19 in healthcare workers: A systematic review and meta-analysis of randomized trials. Influenza Other Respir Viruses. 2020 Jul;14(4):365-373. doi: 10.1111/irv.12745. Epub 2020 Apr 21. PMID: 32246890; PMCID: PMC7298295.
Barycka K, Szarpak L, Filipiak KJ, Jaguszewski M, Smereka J, Ladny JR, Turan O. Comparative effectiveness of N95 respirators and surgical/face masks in preventing airborne infections in the era of SARS-CoV2 pandemic: A meta-analysis of randomized trials. PLoS One. 2020 Dec 15;15(12):e0242901. doi: 10.1371/journal.pone.0242901. PMID: 33320847; PMCID: PMC7737973.
Iannone P, Castellini G, Coclite D, Napoletano A, Fauci AJ, Iacorossi L, D'Angelo D, Renzi C, La Torre G, Mastroianni CM, Gianola S. The need of health policy perspective to protect Healthcare Workers during COVID-19 pandemic. A GRADE (Grading Recommendations Assessment, Development and Evaluation ) rapid review on the N95 respirators effectiveness. PLoS One. 2020 Jun 3;15(6):e0234025. doi: 10.1371/journal.pone.0234025. PMID: 32492045; PMCID: PMC7269249.
Kunstler B, Newton S, Hill H, Ferguson J, Hore P, Mitchell BG, Dempsey K, Stewardson AJ, Friedman D, Cole K, Sim MR, Ferguson B, Burns P, King N, McGloughlin S, Dicks M, McCarthy S, Tam B, Hazelton B, McGurgan C, McDonald S, Turner T. P2/N95 respirators & surgical masks to prevent SARS-CoV-2 infection: Effectiveness & adverse effects. Infect Dis Health. 2022 May;27(2):81-95. doi: 10.1016/j.idh.2022.01.001. Epub 2022 Jan 20. PMID: 35151628; PMCID: PMC8769935.
Loeb M, Bartholomew A, Hashmi M, Tarhuni W, Hassany M, Youngster I, Somayaji R, Larios O, Kim J, Missaghi B, Vayalumkal JV, Mertz D, Chagla Z, Cividino M, Ali K, Mansour S, Castellucci LA, Frenette C, Parkes L, Downing M, Muller M, Glavin V, Newton J, Hookoom R, Leis JA, Kinross J, Smith S, Borhan S, Singh P, Pullenayegum E, Conly J. Medical Masks Versus N95 Respirators for Preventing COVID-19 Among Health Care Workers : A Randomized Trial. Ann Intern Med. 2022 Nov 29. doi: 10.7326/M22-1966. Epub ahead of print. PMID: 36442064.
Long Y, Hu T, Liu L, Chen R, Guo Q, Yang L, Cheng Y, Huang J, Du L. Effectiveness of N95 respirators versus surgical masks against influenza: A systematic review and meta-analysis. J Evid Based Med. 2020 May;13(2):93-101. doi: 10.1111/jebm.12381. Epub 2020 Mar 13. PMID: 32167245; PMCID: PMC7228345.
Rizan C, Reed M, Bhutta MF. Environmental impact of personal protective equipment distributed for use by health and social care services in England in the first six months of the COVID-19 pandemic. J R Soc Med. 2021 May;114(5):250-263. doi: 10.1177/01410768211001583. Epub 2021 Mar 16. PMID: 33726611; PMCID: PMC8150566.
WHO (World Health Organization), 2020. Mask use in the context of COVID-19: interim guidance, 1 December 2020. World Health Organization. https://apps.who.int/iris/handle/10665/337199. License: CC BY-NC-SA 3.0 IGO
|
Author and year |
Reason for exclusion |
|---|---|
|
Khunti K, Adisesh A, Burton C, Chan XHS, Coles B, Durand-Moreau Q, Jackson T, Ross L, Straube S, Toomey E, Greenhalgh T. The efficacy of PPE for COVID-19-type respiratory illnesses in primary and community care staff. Br J Gen Pract. 2020 Jul 30;70(697):413-416. doi: 10.3399/bjgp20X710969. PMID: 32661012; PMCID: PMC7363275. |
Wrong design (Not a systematic review or RCT, analysis) |
|
Griswold DP, Gempeler A, Kolias A, Hutchinson PJ, Rubiano AM. Personal protective equipment for reducing the risk of COVID-19 infection among health care workers involved in emergency trauma surgery during the pandemic: An umbrella review. J Trauma Acute Care Surg. 2021 Apr 1;90(4):e72-e80. doi: 10.1097/TA.0000000000003073. PMID: 33433175; PMCID: PMC7996059. |
Wrong I/C (does not compare masks vs respirators but PPE in general) |
|
Li Y, Wei Z, Zhang J, Li R, Li H, Cao L, Hou L, Zhang W, Chen N, Guo K, Li X, Yang K. Wearing masks to reduce the spread of respiratory viruses: a systematic evidence mapping. Ann Transl Med. 2021 May;9(9):811. doi: 10.21037/atm-20-6745. PMID: 34268424; PMCID: PMC8246209. |
Wrong O and Presents combined results of different populations |
|
Hegde S. Which type of personal protective equipment (PPE) and which method of donning or doffing PPE carries the least risk of infection for healthcare workers? Evid Based Dent. 2020 Jun;21(2):74-76. doi: 10.1038/s41432-020-0097-3. PMID: 32591668; PMCID: PMC7317256. |
Wrong design (Not a systematic review or RCT, commentary, dentist) |
|
MacIntyre CR, Chughtai AA, Seale H, Dwyer DE, Quanyi W. Human coronavirus data from four clinical trials of masks and respirators. Int J Infect Dis. 2020 Jul;96:631-633. doi: 10.1016/j.ijid.2020.05.092. Epub 2020 Jun 1. PMID: 32497810; PMCID: PMC7263249. |
Wrong design |
|
Barycka K, Szarpak L, Filipiak KJ, Jaguszewski M, Smereka J, Ladny JR, Turan O. Comparative effectiveness of N95 respirators and surgical/face masks in preventing airborne infections in the era of SARS-CoV2 pandemic: A meta-analysis of randomized trials. PLoS One. 2020 Dec 15;15(12):e0242901. doi: 10.1371/journal.pone.0242901. PMID: 33320847; PMCID: PMC7737973. |
Wrong P (included hcw and households and included studies with wrong design) |
|
Long Y, Hu T, Liu L, Chen R, Guo Q, Yang L, Cheng Y, Huang J, Du L. Effectiveness of N95 respirators versus surgical masks against influenza: A systematic review and meta-analysis. J Evid Based Med. 2020 May;13(2):93-101. doi: 10.1111/jebm.12381. Epub 2020 Mar 13. PMID: 32167245; PMCID: PMC7228345. |
More recent SRs available |
|
Dugré N, Ton J, Perry D, Garrison S, Falk J, McCormack J, Moe S, Korownyk CS, Lindblad AJ, Kolber MR, Thomas B, Train A, Allan GM. Masks for prevention of viral respiratory infections among health care workers and the public: PEER umbrella systematic review. Can Fam Physician. 2020 Jul;66(7):509-517. PMID: 32675098; PMCID: PMC7365162. |
Wrong C (all types of interventions), included observational studies |
|
Zhang M, Emery AR, Tannyhill RJ 3rd, Zheng H, Wang J. Masks or N95 Respirators During COVID-19 Pandemic-Which One Should I Wear? J Oral Maxillofac Surg. 2020 Dec;78(12):2114-2127. doi: 10.1016/j.joms.2020.08.024. Epub 2020 Aug 27. PMID: 32926868; PMCID: PMC7451003. |
Comprehensive review while sys review is available |
|
Collins AP, Service BC, Gupta S, Mubarak N, Zeini IM, Osbahr DC, Romeo AA. N95 respirator and surgical mask effectiveness against respiratory viral illnesses in the healthcare setting: A systematic review and meta-analysis. J Am Coll Emerg Physicians Open. 2021 Oct 28;2(5):e12582. doi: 10.1002/emp2.12582. PMID: 34746923; PMCID: PMC8552225. |
Same RCTs as in Bartoszko |
|
Iannone P, Castellini G, Coclite D, Napoletano A, Fauci AJ, Iacorossi L, D'Angelo D, Renzi C, La Torre G, Mastroianni CM, Gianola S. The need of health policy perspective to protect Healthcare Workers during COVID-19 pandemic. A GRADE (Grading Recommendations Assessment, Development and Evaluation ) rapid review on the N95 respirators effectiveness. PLoS One. 2020 Jun 3;15(6):e0234025. doi: 10.1371/journal.pone.0234025. PMID: 32492045; PMCID: PMC7269249. |
Same RCTs as in Bartoszko |
|
Kunstler B, Newton S, Hill H, Ferguson J, Hore P, Mitchell BG, Dempsey K, Stewardson AJ, Friedman D, Cole K, Sim MR, Ferguson B, Burns P, King N, McGloughlin S, Dicks M, McCarthy S, Tam B, Hazelton B, McGurgan C, McDonald S, Turner T. P2/N95 respirators & surgical masks to prevent SARS-CoV-2 infection: Effectiveness & adverse effects. Infect Dis Health. 2022 May;27(2):81-95. doi: 10.1016/j.idh.2022.01.001. Epub 2022 Jan 20. PMID: 35151628; PMCID: PMC8769935. |
Includes observational studies and focussess more on advere effects of masks vs respirators |
|
Li J, Qiu Y, Zhang Y, Gong X, He Y, Yue P, Zheng X, Liu L, Liao H, Zhou K, Hua Y, Li Y. Protective efficient comparisons among all kinds of respirators and masks for health-care workers against respiratory viruses: A PRISMA-compliant network meta-analysis. Medicine (Baltimore). 2021 Aug 27;100(34):e27026. doi: 10.1097/MD.0000000000027026. PMID: 34449478; PMCID: PMC8389967. |
More broad than PICO, also includes occupation/clinical setting/current measures etc |
|
Violante T, Violante FS. Surgical masks vs respirators for the protection against coronavirus infection: state of the art. Med Lav. 2020 Oct 31;111(5):365-371. doi: 10.23749/mdl.v111i5.9692. PMID: 33124607; PMCID: PMC7809975. |
Low quality review |
Bijlagen
|
Ademhalingsbeschermingsmasker |
Een masker dat over de neus en de mond wordt gedragen en de lucht die wordt ingeademd filtert van deeltjes (partikels) van een bepaalde grootte, waaronder micro-organismen. Een ademhalingsbeschermingsmasker verkleint de kans op overdracht van micro-organismen via de inademing van druppels of druppelkernen. Er zijn verschillende soorten ademhalingsbeschermingsmaskers: halfgelaatsmasker (wegwerp of voor hergebruik) en volgelaatsmasker (voor hergebruik). Het meest gebruikte masker in de gezondheidszorg is een wegwerphalfgelaatsmasker. Dit masker bestaat geheel uit filtermateriaal. Maskers voor hergebruik hebben een verwisselbaar filter. Verder verschillen ademhalingsbeschermingsmaskers in de mate van filtratie, dit wordt uitgedrukt in Filtering Facepiece Partikel (FFP) |
|---|---|
|
Aerosol |
Een mengsel van vloeistofdruppels of kleine vaste deeltjes in de lucht. De druppels en deeltjes in een aerosol kunnen in grootte variëren van 0,001 tot meer dan 100 μm (zie ook druppel en druppelkern). Aerosolen kunnen onder andere ontstaan bij hoesten, niezen en procedures zoals bronchoscopie, operatie, intubatie en autopsie. |
|
Afdichtingscontrole/’user seal check’ |
Praktisch uitvoerbare controle op het goed aansluiten van een ademhalingsbeschermingsmasker op het gezicht direct na het bevestigen. De afdichtingscontrole wordt uitgevoerd volgens voorschrift van de fabrikant. Zie ook de pasvormtest. |
|
Allergeen |
Een bestanddeel van een natuurlijke of kunstmatige stof die een allergische reactie kan veroorzaken. |
|
Arbeidsomstandighedenbesluit (Arbobesluit) |
Bevat de uitwerking (regels) van de Arbowet waar zowel werkgever als werknemer zich aan moeten houden. |
|
Arbeidsomstandighedenwet (Arbowet) |
Deze kaderwet beschrijft de algemene rechten en plichten van werkgevers en werknemers met betrekking tot arbeidsomstandighedenbeleid. |
|
Arbomaatregel |
Een maatregel die een medewerker tijdens de uitvoering van werkzaamheden beschermt tegen veiligheids- en gezondheidsrisico’s. |
|
Bacteriële filterefficiëntie |
De mate waarin een chirurgisch mondneusmasker functioneert als een barrière tegen het doordringen van bacteriën. Wordt uitgedrukt in een percentage: hoe hoger het percentage, hoe beter het masker bacteriën tegenhoudt. |
|
Beschermende hoofdbedekking |
Wordt op het hoofd gedragen en bedekt het hoofdhaar volledig. Beschermende hoofdbedekking verkleint de kans op overdracht van micro-organismen door uitval van haren en/of hoofdhuidschilfers of door het aanraken van de haren met besmette (gehandschoende) handen. Hoofdbedekking kan een muts zijn, een kap (hood) of een capuchon aan een overall. |
|
Beschermende kleding |
Kleding die als extra bescherming wordt gedragen over de werk- of de eigen kleding heen. Het dragen van beschermende kleding verkleint de kans op overdracht van micro-organismen van de patiënt naar de werk- of eigen kleding van de medewerker. Er bestaan verschillende typen beschermende kleding: een jasschort met korte mouw, een jasschort met lange mouw met manchet, een halterschort en een overall. |
|
Europese verordening medische hulpmiddelen (EU) 2017/745 |
De Europese verordening die voorschrijft aan welke eisen producten uit de productgroep medische hulpmiddelen moeten voldoen om een CE-markering te mogen aanbrengen. |
|
Europese verordening persoonlijke beschermingsmiddelen (EU) 2016/425 |
De Europese verordening die voorschrijft aan welke eisen producten uit de productgroep persoonlijke beschermingsmiddelen moeten voldoen om een CE-markering te mogen aanbrengen. |
|
CE-Markering |
Persoonlijke beschermingsmiddelen en medische hulpmiddelen die op de Europese markt worden gebracht, moeten zijn voorzien van een CE-markering. De afkorting CE staat voor ‘ Conformité Européene’. De CE-markering geeft aan dat een product voldoet aan de minimale eisen voor veiligheid, gezondheid en milieu die staan vermeld in de Europese richtlijn voor de betreffende productgroep. Op een product kunnen meerdere richtlijnen van toepassing zijn. De betreffende Europese richtlijn maakt een indeling van de risico’s die de gebruiker van deze producten loopt. Het risico wordt uitgedrukt in drie categorieën, waarbij categorie III geldt voor producten met het hoogste risico. Voor categorie III-producten geldt dat de fabrikant zijn product moet laten onderzoeken door een bevoegde particuliere (keurings)instantie (notified body) en wordt de CE-markering gevolgd door een 4-cijferig nummer. De 4 cijfers verwijzen naar de keuringsinstantie. |
|
Chirurgisch mondneusmasker |
Een masker dat over de neus en de mond wordt gedragen met als doel de lucht die wordt uitgeademd te filteren van deeltjes van een bepaalde grootte, waaronder micro-organismen. Een chirurgisch mondneusmasker verkleint de kans op overdracht van micro-organismen (via secreet) vanuit de neus en de mond van de medewerker naar (de omgeving van) de patiënt en het beschermt tegen zelfbesmetting doordat het masker voorkomt dat de medewerker de neus en mond (onbewust) aanraakt met de handen. De vochtwerende variant verkleint tevens de kans op overdracht van micro-organismen naar de mond en de neus van een medewerker door contact met lichaamsvochten. Een chirurgisch mond-neusmasker wordt ook wel een proceduremasker genoemd. |
|
Druppel |
Een bolvormig deeltje van een kleine hoeveelheid vloeistof. Een druppel is groter dan 5 μm en valt via de lucht binnen een afstand van 1 meter op de grond. Afhankelijk van de grootte is sprake van een grote druppel (>60 μm) of een kleine druppel (5-60 μm). Zie ook aerosol. |
|
Druppelkern |
Een druppel in een aerosol die is verdampt tot er een druppelkern overblijft. Een druppelkern kan in de tijd via de lucht een afstand afleggen van meer dan 1 meter. De diameter van een druppelkern varieert van 1-5 μm. Zie ook aerosol. |
|
FFP |
Filtering Facepiece Partikel. Het toegevoegde getal (FFP1, 2 of 3) drukt de mate uit waarin een ademhalingsbeschermingsmasker de lucht die wordt ingeademd filtert van deeltjes van een bepaalde grootte, waaronder micro-organismen. Hoe hoger het getal hoe meer de lucht die wordt ingeademd wordt gefilterd en hoe meer bescherming het ademhalingsbeschermingsmasker biedt. |
|
NEN |
Afkorting voor Nederlandse Norm. Een NEN-norm wordt vastgesteld door het Nederlands Normalisatie Instituut (NNI). NEN beheert de in Nederland aanvaarde internationale (ISO, IEC), Europese (EN) en nationale normen (NEN). |
|
Lichaamsvochten |
Vloeibaar/vochtig humaan materiaal zoals bloed, urine, feces, braaksel, wondvocht, speeksel en neusvocht. |
|
Motoraangedreven ademhalingsbescherming/Powered Air Purifying Respirator (PAPR): |
Biedt ademhalingsbescherming door middel van een kap/hood (met geïntegreerd gelaatscherm) met motoraangedreven luchtverversingssysteem (op batterijen), waarbij de lucht wordt aangezogen uit de omgeving en via een filter in de kap/hood wordt geblazen. De lucht verlaat de kap/hood via een ventiel. |
|
N95-masker |
Een N95-masker is een ademhalingsbeschermingsmasker dat voldoet aan de Amerikaanse N95-norm voor luchtfiltratie. Het betekent dat een filter ten minste 95% van de deeltjes in de lucht filtert. |
|
Oogbeschermingsmiddel |
Een beschermingsmiddel dat voor de ogen wordt gedragen. Een oogbeschermingsmiddel, zoals bedoeld in deze richtlijn, verkleint de kans op overdracht van micro-organismen naar de oogslijmvliezen en wordt ook wel ‘spatbril’ genoemd. Er zijn verschillende typen spatbrillen: een beschermende bril, een gelaatscherm/faceshield, een ruimzichtbril en een spatscherm dat is geïntegreerd in een chirurgisch mondneusmasker. |
|
Pasvormcheck |
Een pasvormcheck is een subjectieve controle op het goed aansluiten van een masker op het gezicht in de dagelijkse praktijk, uitgevoerd door de zorgmedewerker zelf. Een zorgmedewerker voert een pasvormcheck uit direct na het bevestigen van het masker en voorafgaand aan het patiënt contact. |
|
Pasvormtest /’fittest’ |
Een pasvormtest is een objectieve beoordeling – door een kwalitatieve of kwantitatieve meting – of een ademhalingsbeschermingsmasker goed aansluit op het gezicht van de individuele medewerker. De uitslag van de test is ‘voldoende’ of ‘onvoldoende’ (pass/fail): het masker sluit respectievelijk voldoende aan op het gezicht, of niet. Voor de start van de test bevestigt de medewerker het masker en voert een afdichtingscontrole uit, beiden volgens voorschrift van de fabrikant. Daarna kan de pasvorm van het masker worden getest middels een kwalitatieve pasvormtest en/of een kwantitatieve pasvormtest. |
|
Pasvormtest/’fittest’ (kwantitatief) |
Bij een kwantitatieve pasvormtest wordt na het bevestigen van het masker en het uitvoeren van de afdichtingscontrole een meetapparaat aangesloten op het masker en wordt van een testaerosol de verhouding van de hoeveelheid aanwezige deeltjes in de omgevingslucht tot die in het masker bepaald. Er geldt een drempelwaarde voor het slagen van de test. De resultaten van een pasvormtest worden vaak uitgedrukt in fitfactor of Simulated Workplace Protection Factor (SWPF). De fitfactor is de uitslag van een kwantitatieve pasvormtest waarbij een aantal gestandaardiseerde activiteiten wordt uitgevoerd (zoals hoofd draaien, spreken). De SWPF wordt bepaald door onder gecontroleerde omstandigheden een werksituatie simuleren. |
|
Pasvormtest/’fittest’ (kwalitatief) |
Bij de kwalitatieve pasvormtest wordt na het bevestigen van het masker en het uitvoeren van de afdichtingscontrole een kap met een geïntegreerd gelaatscherm over het hoofd aangebracht. In de kap wordt een aerosol met een bittere of zoete smaak gesprayd, waarna de werknemer een aantal oefeningen uitvoert (normaal/diep ademhalen, hoofd van links naar rechts en van boven naar beneden bewegen, praten, bukken). Als de werknemer de betreffende smaak proeft, past het ademhalingsbeschermingsmasker niet goed (‘gefaald’) en wordt de test nogmaals uitgevoerd met een ander type en/of maat masker. Dit wordt net zolang herhaald tot de test kan worden uitgevoerd zonder smaakgewaarwording (’geslaagd’). |
|
Persoonlijk beschermingsmiddel |
Een uitrustingsstuk of -middel dat primair bedoeld is om een door een medewerker te worden gedragen als bescherming tegen één of meer gevaren die een bedreiging kunnen vormen voor zijn gezondheid en zijn veiligheid binnen deze richtlijn door de kans op overdracht van micro-organismen van de patiënt naar de medewerker te verkleinen. Persoonlijke beschermingsmiddelen kunnen daarnaast door een medewerker worden gedragen als infectiepreventiemaatregel. Er zijn verschillende typen persoonlijke beschermingsmiddelen: handschoenen, beschermende kleding, chirurgisch mondneusmasker, ademhalingsbeschermingsmasker, oogbescherming (spatbril), beschermende hoofdbedekking en overschoenen en laarzen. |
|
Risicobeoordeling |
Een inschatting van het risico op transmissie van micro-organismen via contact, druppel en/of de lucht en het bepalen welke persoonlijke beschermingsmiddelen het risico op besmetting verkleinen. |
|
Ruimzichtbril |
Een soort ski/duikbril die bescherming biedt voor de ogen. Er zijn ruimzichtbrillen met directe of indirecte ventilatie en zonder ventilatie. |
|
Werkkleding |
Kleding die tijdens werkzaamheden wordt gedragen en die wordt verschaft door de werkgever. Werkkleding kan bestaan uit een hes/jasje en een broek, een jurk of een lange jas. |
Werkwijze
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg met betrekking tot persoonlijke beschermingsmiddelen. De werkgroep beoordeelde de aanbeveling(en) uit de eerdere richtlijnen ‘Persoonlijke beschermingsmiddelen ziekenhuizen’, ‘Persoonlijke beschermingsmiddelen revalidatiecentra’ en ‘Persoonlijke beschermingsmiddelen verpleeghuizen, woonzorgcentra en voorzieningen voor kleinschalig wonen’ op noodzaak tot revisie. Tevens zijn er knelpunten aangedragen door SVN, NVP, ActiZ, NOG (Nederlands Oogheelkundig Gezelschap ), IGJ, NVAVG (Nederlandse Vereniging Artsen Verstandelijk Gehandicapten ), VGN ( Vereniging Gehandicaptenzorg Nederland ), NVDV (Nederlandse Vereniging voor Dermatologie en Venereologie ), NVIC en NVR via de invitational conference. Een verslag hiervan is opgenomen onder aanverwante producten.
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep conceptuitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Strategie voor zoeken en selecteren van literatuur
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. Indien mogelijk werd de data uit verschillende studies in een random-effects model. Review Manager 5.4 werd gebruikt voor de statistische analyses. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE (Grading Recommendations Assessment, Development and Evaluation )-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|---|---|
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet een-op-een vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID (Minimal Clinically Important Difference )). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk om mee te wegen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert-opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE-methodiek.
Genoemd kunnen worden:
- kosten,
- waarden, voorkeuren en ervaringen van patiënten en behandelaars met betrekking tot interventies en uitkomsten van zorg,
- balans van gewenste en ongewenste effecten van interventies ten opzichte van geen of andere interventies,
- aanvaardbaarheid van interventies,
- haalbaarheid van een aanbeveling.
Deze aspecten worden per module besproken onder het kopje ‘Overwegingen’.
Formuleren van de aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE-gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|---|---|---|
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zou de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
De aanbevelingen geven een antwoord op de uitgangsvragen en zijn gebaseerd op het beste beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. Dit is afhankelijk van het gewicht dat wordt toegekend aan kosten, gewenste of ongewenste effecten en andere onder de overwegingen genoemde factoren.
Randvoorwaarden (organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Formuleren van kennislacunes
Tijdens de ontwikkeling van de richtlijn Persoonlijke beschermingsmiddelen is systematisch gezocht naar onderzoeksbevindingen die nuttig kunnen zijn voor het beantwoorden van de uitgangsvragen. Een deel (of een onderdeel) van de hiervoor opgestelde zoekvragen is met het resultaat van deze zoekacties te beantwoorden, een groot deel echter niet. Door gebruik te maken van de evidence-based methodiek (EBRO) is duidelijk geworden dat er nog kennislacunes bestaan. De werkgroep is van mening dat (vervolg)onderzoek wenselijk is om in de toekomst een duidelijker antwoord te kunnen geven op vragen uit de praktijk. Om deze reden heeft de werkgroep per module aangegeven waar wetenschappelijke kennis beperkt is en dus op welke vlakken nader onderzoek gewenst is.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule is aan de betrokken (wetenschappelijke) verenigingen en (patiënt)organisaties voorgelegd ter commentaar. De commentaren zijn verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren is de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule is aan de deelnemende (wetenschappelijke) verenigingen en (patiënt)organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Inbreng patiëntenperspectief
Met het uitnodigen van Patiëntfederatie Nederland (PFNL) voor de invitational conference is aandacht besteed aan het patiëntenperspectief. van. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptrichtlijn is tevens voor commentaar voorgelegd aan PFNL (Patiëntfederatie Nederland ) en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Wkkgz (Wet kwaliteit, klachten en geschillen zorg ) en kwalitatieve raming van mogelijke substantiële financiële gevolgen
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wet kwaliteit, klachten en geschillen zorg (Wkkgz). Bij de richtlijn is conform de Wkkgz een kwalitatieve raming uitgevoerd van mogelijke substantiële gevolgen van de aanbevelingen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst (zie het stroomschema op de Richtlijnendatabase).
Uit de kwalitatieve raming blijkt dat er waarschijnlijk geen substantiële financiële gevolgen zijn, zie onderstaande tabel.
|
Module |
Uitkomst raming |
Toelichting |
|---|---|---|
|
Module wet- en regelgeving |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er wordt geen toename in voltijdsequivalenten dan wel opleidingsniveau verwacht. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module niet-steriele handschoenen |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er wordt geen toename in voltijdsequivalenten dan wel opleidingsniveau verwacht. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module beschermende kleding (schorten) |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er wordt geen toename in voltijdsequivalenten dan wel opleidingsniveau verwacht. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module (chirurgische) mondneusmaskers en ademhalingsbeschermingsmaskers |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er wordt geen toename in voltijdsequivalenten dan wel opleidingsniveau verwacht. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module pasvormtest (fittest) |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er wordt geen toename in voltijdsequivalenten dan wel opleidingsniveau verwacht. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module oogbescherming |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er wordt geen toename in voltijdsequivalenten dan wel opleidingsniveau verwacht. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module beschermende hoofdbedekking |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er wordt geen toename in voltijdsequivalenten dan wel opleidingsniveau verwacht. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module overschoenen en laarzen |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er wordt geen toename in voltijdsequivalenten dan wel opleidingsniveau verwacht. Er worden daarom geen substantiële financiële gevolgen verwacht. |
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. http://richtlijnendatabase.nl/over_deze_site/over_richtlijnontwikkeling.html
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from https://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Dit implementatieplan is opgesteld om de implementatie van de aanbevelingen in de richtlijn Persoonlijke beschermingsmiddelen te borgen. Voor het opstellen van dit plan heeft de werkgroep per ontwikkelde module beoordeeld wat eventueel bevorderende en belemmerende factoren zijn voor het naleven van de aanbevelingen, en wat eventueel nodig is om de aanbevolen infectiepreventiemaatregelen in Nederland te implementeren.
Werkwijze
De werkgroep heeft per aanbeveling binnen de modules geïnventariseerd:
- wat een realistische termijn voor implementatie is;
- het verwachte effect van implementatie op de zorgkosten;
- randvoorwaarden om de aanbeveling tijdig te implementeren;
- mogelijk barrières voor implementatie;
- te ondernemen acties voor (bevordering van) implementatie;
- verantwoordelijke partij voor de te ondernemen acties.
Voor iedere aanbevelingen is nagedacht over de hierboven genoemde punten. Echter, niet voor iedere aanbeveling leverde bovengenoemde inventarisatie bruikbare antwoorden op. Aangezien het merendeel van de aanbevelingen in deze richtlijn is gebaseerd op een beperkte bewijskracht, is een duidelijke uitspraak over het implementeren niet voor alle aanbevelingen mogelijk noch gewenst. Bovengenoemde inventarisatie is daarom beperkt tot die aanbevelingen waarvoor bovengenoemde analyse zinvol werd geacht.
Hieronder is een tabel (Tabel 1) opgenomen met alle modules uit deze richtlijn met daarbij de bijhorende implementatietermijn, verwacht effect op kosten, mogelijke barrières voor implementatie, te ondernemen acties voor implementatie en verantwoordelijken voor de acties.
Implementatie-aanbevelingen
|
Module |
Tijdspad voor implementatie |
Verwacht effect op de kosten |
Mogelijke barrières voor implementatie1 |
Te ondernemen acties voor implementatie2 |
Verantwoordelijke voor acties3
|
|---|---|---|---|---|---|
|
Wet- en regelgeving |
<1 jaar |
Geen, betreft reeds bestaande wet- en regelgeving |
Geen |
Geen specifieke acties |
n.v.t. |
|
Niet-steriele handschoenen |
<1 jaar |
Geen, dit betreft grotendeels bestaand beleid |
Aandacht voor training en juist gebruik blijft altijd belangrijk |
Verspreiden richtlijn |
Professionals |
|
Beschermende kleding (schorten) |
<1 jaar |
Geen, dit betreft grotendeels bestaand beleid |
Aandacht voor training en juist gebruik blijft altijd belangrijk |
Verspreiden richtlijn |
Professionals |
|
Ademhalings- en mondneusmaskers |
<1 jaar |
Geen, dit betreft grotendeels bestaand beleid |
In sommige zorgsettingen zoals de langdurige zorg zijn er wel problemen bij het dragen van maskers door angst bij patiënten en verminderde verstaanbaarheid van zorgmedewerkers |
Verspreiden richtlijn |
Professionals |
|
Pasvormtest (fittest) |
<1 jaar |
Geen, dit betreft grotendeels bestaand beleid |
Geen |
Verspreiden richtlijn |
Professionals |
|
Oogbescherming |
<1 jaar |
Geen, dit betreft grotendeels bestaand beleid |
Scholing en deskundigheid voor het correct en veilig gebruik van oogbescherming. |
Verspreiden richtlijn |
Professionals |
|
Beschermende hoofdbedekking |
<1 jaar |
Geen, dit betreft grotendeels bestaand beleid |
Geen |
Geen specifieke acties |
n.v.t. |
|
Overschoenen en laarzen |
<1 jaar |
Geen, dit betreft grotendeels bestaand beleid |
Geen |
Geen specifieke acties |
n.v.t. |
1 Barrières kunnen zich bevinden op het niveau van de professional, op het niveau van de organisatie (het ziekenhuis) of op het niveau van het systeem (buiten het ziekenhuis). Denk bijvoorbeeld aan onenigheid in het land met betrekking tot de aanbeveling, onvoldoende motivatie of kennis bij de specialist, onvoldoende faciliteiten of personeel, nodige concentratie van zorg, kosten, slechte samenwerking tussen disciplines, nodige taakherschikking, et cetera.
2 Denk aan acties die noodzakelijk zijn voor implementatie, maar ook acties die mogelijk zijn om de implementatie te bevorderen. Denk bijvoorbeeld aan controleren van de aanbeveling tijdens kwaliteitsvisitatie, publicatie van de richtlijn, ontwikkelen van implementatietools, informeren van ziekenhuisbestuurders, regelen van goede vergoeding voor een bepaald type behandeling, maken van samenwerkingsafspraken.
3 Wie de verantwoordelijkheden draagt voor implementatie van de aanbevelingen, zal tevens afhankelijk zijn van het niveau waarop zich barrières bevinden. Barrières op het niveau van de professional zullen vaak opgelost moeten worden door de beroepsvereniging. Barrières op het niveau van de organisatie zullen vaak onder verantwoordelijkheid van de ziekenhuisbestuurders vallen. Bij het oplossen van barrières op het niveau van het systeem zijn ook andere partijen, zoals de NZA en zorgverzekeraars, van belang. Echter, aangezien de richtlijn vaak enkel wordt geautoriseerd door de participerende wetenschappelijke verenigingen is het aan de wetenschappelijke verenigingen om deze problemen bij de andere partijen aan te kaarten.
Termijn voor implementatie
Omdat de aanbevelingen in het algemeen nauw aansluiten bij de huidige klinische praktijk, voorziet de werkgroep nauwelijks belemmeringen voor implementatie. Als men ervan uitgaat dat alle betrokken zorgprofessionals vanaf autorisatie van deze richtlijn binnen een jaar op de hoogte gesteld worden van deze richtlijn, is implementatie van de aanbevelingen vanaf een jaar later (eind 2024) realistisch en haalbaar.
Te ondernemen acties per partij
Hieronder wordt per partij toegelicht welke acties zij kunnen ondernemen om de implementatie van de richtlijn te bevorderen.
- Alle direct betrokken wetenschappelijke verenigingen/beroepsorganisaties
- Bekend maken van de richtlijn onder de leden.
- Publiciteit voor de richtlijn door er over te vertellen op congressen.
- Ontwikkelen van gerichte bijscholing/trainingen om kennisoverdracht tussen medewerkers te faciliteren/stimuleren.
- Ontwikkelen en aanpassen van infectiepreventieprotocollen.
- De lokale vakgroepen/individuele medisch professionals
- Het bespreken van de aanbevelingen in de multidisciplinaire teamoverleggen, vakgroepoverleggen en relevante lokale werkgroepen.
- Aanpassen van lokale infectiepreventieprotocollen.
- Afstemmen en afspraken maken met andere betrokken disciplines om de toepassing van de aanbevelingen in de praktijk te borgen.
- Samenwerkingsverband Richtlijnen Infectiepreventie (SRI)
- Toevoegen van de richtlijn aan de SRI (Samenwerkingsverband Richtlijnen Infectiepreventie )-website.
- Toevoegen van de richtlijn aan richtlijnendatabase.
- Het implementatieplan wordt in de bijlage opgenomen, zodat deze door alle partijen goed te vinden is.
- De kennislacunes worden opgenomen in de bijlagen.
Indicatoren
Voor deze richtlijn zijn geen indicatoren ontwikkeld.
Tijdens de ontwikkeling van de richtlijn Persoonlijke beschermingsmiddelen is systematisch gezocht naar onderzoeksbevindingen die nuttig kunnen zijn voor het beantwoorden van de uitgangsvragen. Een deel (of een onderdeel) van de hiervoor opgestelde zoekvragen is met het resultaat van deze zoekacties te beantwoorden, een groot deel echter niet. Door gebruik te maken van de evidence-based methodiek (EBRO) is duidelijk geworden dat er nog kennislacunes bestaan. De werkgroep is van mening dat (vervolg)onderzoek wenselijk is om in de toekomst een duidelijker antwoord te kunnen geven op vragen uit de praktijk. Om deze reden heeft de werkgroep per module aangegeven waar wetenschappelijke kennis beperkt is en dus op welke vlakken nader onderzoek gewenst is.
Module 1 Wet- en regelgeving
- Geen systematische search uitgevoerd.
Module 2 Niet-steriele handschoenen
- Bij deze module zijn geen kennislacunes benoemd.
Module 3 Beschermende kleding (schorten)
- Het is onduidelijk of het dragen van een halterschort of een schort met lange mouwen door de zorgmedewerker zinvol is in het voorkomen van transmissie van (resistente) micro-organismen van patiënt naar zorgmedewerker.
Module 4a Ademhalings- en mondneusmaskers
- Het is onduidelijk welk masker (FFP2 of een chirurgisch mondneusmasker IIR) de drager voldoende beschermt tegen pathogenen die overdraagbaar zijn via aerogene transmissie (bijvoorbeeld TBC, mazelen) of bij aerosolvormende handelingen.
- Er is onduidelijkheid m.b.t duurzaamheidsaspecten - Grondstofgebruik, afvalverwerking en circulariteit - van FFP2 t.o.v. CMNM IIR.
- Het is onvoldoende duidelijk in welke situaties het gebruik van een mondneusmasker met ventiel de voorkeur heeft boven het gebruik van een mondneusmasker zonder ventiel.
Module 4b Fittesten
- Het is onvoldoende duidelijk wat het effect van een fittest is op het voorkomen van infecties.
- Het is onvoldoende duidelijk wat het verschil in effect is op voorkomen van infecties tussen kwantitatieve of kwalitatieve fittest.
- Het is onvoldoende duidelijk in welke mate factoren die van invloed zijn op aerogene transmissie, zoals exposure aan bronnen en omgeving en de mate van ventilatie, de resultaten van onderzoek naar fittesten kunnen beïnvloeden.
- Er is onvoldoende kennis in hoeverre het verplicht implementeren van persoonlijke fittesten binnen een trainingsprogramma haalbaar is in Nederland en uitkomsten verbetert.
- Het is wenselijk te onderzoeken hoe een efficiënt kwalitatief persoonlijk fittestsysteem, als onderdeel van een trainingsprogramma, kan worden ontwikkeld, geïmplementeerd en geëvalueerd. Bijkomend voordeel van het opzetten van een fittestprogramma, is dat dan ten behoeve van onderzoek of evaluatie, groepen getraind en gefittest zijn. Dan is dat geen reden voor discussie. Het is ook een manier om een database op te bouwen en daadwerkelijk op basis van Nederlandse data op de langere termijn uitspraak te kunnen doen over effectiviteit. Kennislacunes kunnen hierin wellicht ook worden meegenomen.
Module 5 Oogbescherming
- Bij deze module zijn geen kennislacunes benoemd.
Module 6 Beschermende hoofdbedekking
- Er is onvoldoende inzicht in de toegevoegde waarde van het dragen van hoofdbedekking bij aerosolvormende handelingen.
Module 7 Laarzen en overschoenen
- Bij deze module zijn geen kennislacunes benoemd.
Notulen invitational conference richtlijn Persoonlijke beschermingsmiddelen
Datum: 30 september 2021
Tijd: 17:00-19:00 uur
Locatie: Online via Zoom
Aanwezig : Ingrid Verzijl (V&VN), Han Loman (SVN), Marissa Uljee (VHIG), Anke Harteloh (Verenso); Petera Ghuijs (NVP), Veronique Tubee (Actiz); Marjolijn Bartels (NOG), Stephanie Hulzebosch (IGJ); Jacqueline Klein Gunnewiek (NVKC); Karin Ellen Veldkamp (NVMM); Jimmie Honings (KNO), Astrid Oude Lashof (NIV/NVII), Arjan van Drongelen (RIVM), Gerjanne Vlasveld (NVAVG), Mara Spit-Verdonschot (VGN), René Naber (NVAB); Birgitte Visch (NVDV), Hanneke Buter (NVIC), Leroy Lard, (NVR); Loes Bruijstens (NVA);
Genodigd maar niet aanwezig: PFNL (Patiëntfederatie Nederland ), NFU, NVZ, STZ; NAPA (Nederlandse Associatie Physician Assistants ), ZiNL, ZN, GGD (Gemeentelijke/gewestelijke gezondheidsdienst) GHOR (Geneeskundige Hulpverleningsorganisatie in de Regio), Zorgthuisnl, NCvB, VDSMH (Vereniging Deskundigen Steriele Medische Hulpmiddelen ), NVvAKI, overige bij de FMS (Federatie Medisch Specialisten ) aangesloten WVen, VSG, NVTNET, NVU, NVZA (Nederlandse Vereniging van Ziekenhuisapothekers )
1. Opening
Opening om 17:00 uur door Mike Liem (voorzitter van de werkgroep). Iedereen wordt hartelijk welkom geheten.
2. Voorstelronde (naam, organisatie en functie)
Er wordt een kort voorstelrondje gemaakt
3. Toelichting doel van de avond en proces richtlijnontwikkeling
Bart Versteeg licht toe dat de richlijn onderdeel is van het SRI (Samenwerkingsverband Richtlijnen Infectiepreventie ). De structuur wordt kort besproken. Doel van de avond is het verzamelen van input van verschillende partijen om uiteindelijk een complete richtlijn op te stellen. Hierbij wordt rekening gehouden met wat de stakeholders belangrijk vinden en wat er leeft. Hier zal bepaald worden welke punten wel en welke niet worden meegenomen in de richtlijn. Het zal een multidisciplinaire richtlijn worden met een plan de implementatie te verbeteren, welke aansluit op de praktijk en de bestaande zorgprocessen.
De doelstelling is het ontwikkelen van een multidisciplinaire, helder afgebakende richtlijn waarin de patiënt centraal staat.
4. Impact probleem persoonlijke beschermingsmiddelen en richtlijn
Infectiepreventiemaatregelen in het ziekenhuis richten zich op het voorkomen van (zorggerelateerde) infecties bij patiënten en medewerkers door de kans op overdracht van micro-organismen, zoals bacteriën, bacteriesporen, mycobacteriën, virussen, schimmels en gisten zoveel mogelijk te beperken. In het ziekenhuis moet met meerdere infectiebronnen/reservoirs rekening worden gehouden: de patiënt, de medewerker, de omgeving en de bezoeker.
Deze richtlijn heeft specifiek betrekking op persoonlijke beschermingsmiddelen en richt zich op het dragen van beschermingsmiddelen door de medewerker van een ziekenhuis of revalidatiecentrum. Het dragen van persoonlijke beschermingsmiddelen gebeurt als arbo-maatregel en/of als infectiepreventiemaatregel. Tijdens werkzaamheden lopen medewerkers risico dat de huid/handen, werkkleding en/of de neus-, mond- en oogslijmvliezen in contact komen met lichaamsvochten, slijmvliezen en niet-intacte huid van de patiënt waardoor er kans is op overdracht van micro-organismen van patiënt naar medewerker. Ook is er kans op overdracht van micro-organismen van patiënt naar medewerker via druppels of druppelkernen in de lucht. Daarnaast is er kans dat micro-organismen worden overgedragen via de huid/handen en werkkleding van de medewerker naar de (volgende) patiënt. Onder de persoonlijke beschermingsmiddelen vallen handschoenen, beschermende kleding, chirurgisch mondneusmasker, ademhalingsbeschermingsmasker, oogbeschermingsmiddelen, beschermende hoofdbedekking en overschoenen en laarzen.
5. Bespreken raamwerk & prioriteiten (afbakening en inhoudelijke hoofdlijnen van de richtlijn)
Mike Liem licht de doelstelling van de richtlijn toe. Het doel van deze herziening is om een evidence-based richtlijn te verkrijgen waarin de meeste recente (medische) kennis is beschreven omtrent het voorkomen van (zorggerelateerde) infecties bij patiënten en medewerkers door het dragen van persoonlijke beschermingsmiddelen door medewerkers.
De aanwezigen worden gevraagd naar de ervaren knelpunten met betrekking tot persoonlijke beschermingsmiddelen (PBM), en de onderwerpen die opgenomen zouden moeten worden in de richtlijn.
Input raamwerk
Mike Liem geeft aan dat het de voorkeur heeft om de drie oude richtlijnen die waren opgesplitst tussen primaire en secundaire gebruikers samen te voegen in één algemene richtlijn en vroeg zich af of hier vanuit het veld bezwaar tegen is. Hierop is geen geen bezwaar kenbaar gemaakt.
Arjan van Drongelen (RIVM) geeft aan dat hij de gelaatschermen mist in het overzicht van knelpunten en vraagt zich af of dat deze wellicht onder de beschermende hoofdbedekking valt. Mike Liem licht toe dat dit onder de beschermende hoofdbedekking valt en dat dit wordt meegenomen in de richtlijn.
Marissa Uljee (VHIG) vraagt zich af of we bewust de PBM (persoonlijke beschermingsmiddelen ) die gebruikt oorden voor hemoragische koorts uit de richtlijn hebben gelaten. Mike Liem geeft aan dat specifieke situaties niet zijn besproken. Haitske graveland geeft aan dat er een apparte richtlijn hemorragische koorts komt hierin worden dit soort zaken vermeld. Op dit moment is nog niet besloten of dit een op zichzelfstaande richtlijn wordt, of dat deze in een later stadium wellicht als module aan de richtlijn PBM wordt toegevoegd.
Gerjanne Vlasveld (NVAVG) geeft aan dat de doelgroep gehandicaptenzorg mist terwijl dit in de oude wiprichtlijn wel genoemd wordt. Deze zullen worden opgenomen als beoogde gebruikers van de richtlijn. Voor de gehandicaptenzorg geldt dat wij met ~80% begeleiders werken (naast AVG’s, verpleegkundigen en verpleegkundig specialisten). Dit zijn niet-medisch geschoolde medewerkers. Dat betekent dat als ook onze sector deze richtlijn wil kunnen gebruiken, het taalgebruik, de herkenbaarheid en de overwegingen helder en eenvoudig moeten zijn; in elk geval de passages die op onze sector van toepassing zijn. Daarbij gaat het vaak om huiselijke situaties (mensen wonen op een locatie van een instelling), waarbij kritisch gekeken moet worden naar welke PBM op welk moment ingezet worden. Maar ook welke uitzonderingen kunnen bestaan met in achtneming van welke afwegingen
Gerjanne Vlasveld (NVAVG) geeft aan dat geeft aan dat mensen de middelen wel adequaat willen gebruiken maar men dan wel moet weten hoe het masker eruit ziet, waar je het aan herkent en hoe je bijvoorbeeld verschillende mondmaskers van elkaar kunt onderscheiden. Een voorbeeld hierbij is dat chirurgische modnmaskers type 2 en type 2r bijna niet van elkaar zijn te onderscheiden. Om de toepasbaarheid van de richtlijn en de mate van uitvoering willen vergroten is de herkenbaarheid van deze middelen ook iets om rekening mee te houden.
Arjan van Drongeln (RIVM) geeft aan dat het goed is om aan te geven waar de PBM voor zijn bedoeld en als je ze op een andere manier inzet dat goed duidelijk is wat dit wettelijk betekend. Verder kan je eisen stellen aan het testen van PBM zoals de waterdoorlaatbaarheid van schorten en jassen, maar dit resulteert soms in een niet werkbare situatie (zweten). Hierin moeten goede afwegingen worden gemaakt binnen de richtlijn.
Marissa Uljee (VHIG) geeft aan dat binnen het erasmus is een project ‘goed gebruik handschoenen’ gestart waarbij het belangrijk was om daar ook een arbeids hygienist te betrekken om dat er naast een microbieel ook een chemisch risico is. Haitske licht toe dat bij de NVAB (Nederlandse Vereniging voor Arbeids- en Bedrijfsgeneeskunde ) een verzoek is gedaan tot deelname aan de werkgroep.
Een ander aandachtspunt dat wordt ingebracht is hoe ver we gaan om PBM goed aan te laten sluiten. Tijdens covid is hier veel aandacht aan besteed en de vraag is of dit nu verder doorgang zal vinden. Tenslotte is de gebruiksduur van PBM een belangrijk punt om naast de kwaliteit van deze middelen toe te voegen.
Petra Ghuijs (NVP) geeft aan dat er vanuit de pathologie weinig patiënten worden gezien, maar er is veel contact met ongefixeerd lichaams materiaal. Het juiste middel, op het juiste moment en in de juiste situatie is voor de pathologen vooral ziekte gebonden. Voor de pathologen is situationele keuze is erg belangrijk. Daarnaast is er voor de pathologen en met name op het lab ook veel contact met chemicaliën waarvan het ook fijn zou zijn als dit met deze richtlijn kan worden opgepakt.
Birgitte Visch (NVDV) geeft aan dat maatregelen te zwaar vertalen naar zichzelf en daardoor veel handexzeem oplopen en daardoor bepaalde handelingen niet uit kunnen voren. Daarom is het van belang om te pleiten voor minimale inzet.
Han Loman (SVN) geeft aan dat het goed zo zijn om iets toe te voegen over de beschikbaarheid van PBM materialen. Afgelopen jaar is gebleken dat we dachten dat we heel veel hadden, maar dit te weinig bleek. Als materialen niet voorhanden zijn welke PBM mag je dan gebruiken? Daarnaast is de vraag of PBM mogen worden hergebruikt, mag dit van een producent en welke verwerkingsmethode hoort daar dan bij. Hoe gaan we daar mee om als een verwerkingsmethode niet beschikbaar is of heel erg duur blijkt te zijn.
René Naber (NVAB) geeft aan dat bij mond neusmaskers ook het draagcomfort van belang is. Bij het dragen van deze maskers ontstonden nogal eens drukplekken in het gezicht. Het zou fijn zijn als dit kan worden meegenomen.
Leroy Lard (NVR) geeft aan dat ieder specialisme nu een soort wensenpakket heeft. Wordt dit in de richtlijn ook per specialisme weergegeven? Mike Liem licht toe dat hier nog geen besluit over is genomen, maar dat dit wellicht eerder plaatsvind op basis van veel voorkomende handelingen.
Veronique Tubee (Actiz) geeft aan dat het zo minimaal nodig belangrijk is. In een woon situatie wordt PBM soms als dreigend ervaren in huiselijke setting zijn andere aspecten van belang en dat die naast veiligheid ook mee zouden moeten worden gewogen. Daarnaast wordt er vanuit het veld aangegeven dat als het risiconiveau veranderd (voor bijvoorbeeld covid) wanneer heeft dit dan effect op PBM.
Petra Ghuijs (NVP) vraagt zich af of er ook een stukje komt met betrekking tot voorbereiding op een epidemie of pandemie. Haitske Graveland licht toe dat dit een aspect is dat waarschijnlijk buiten de scope van de richtlijn valt.
Marjolijn Bartels (NOG) geeft aan weinig aanvullingen te hebben maar vroeg zich af of er onderscheid wordt gemaakt tussen steriele en niet steriee handschoenen. Een ander punt van frictie is duurzaamheid van PBM met name bij de laag complex hoog volume handelingen.
Anke Harteloh (Verenso) geeft aan dat het belangrijk is zichtbaar te blijven met een mond neus masker met name bij patiënten met een verstandelijke beperking. Wat is minimaal nodig aan PBM zonder een te groot onderscheid te krijgen tussen de verschillende zorgsettings.
Marissa Uljee (VHIG) vraagt zich af hoe ver we zouden moeten gaan in het beschrijven van specifieke situaties op de OK. Worden dan ookhet gebruik van scrubs of OK kompen beschreven? Mike Liem geeft aan dat hier op dit moment nog geen duidelijkheid over is. Het is van belang dat er goede afstemming is met de andere richtlijnen.
Prioritering
Hanneke Buter (NVIC) geeft aan dat eenduidigheid heel belangrijk is. Het afgelopen jaar is er bijvoorbeeld heelveel onduidelijkheid geweest over dingen die in het ziekenhuis wel noodzakelijk waren, maar thuis of in ander situaties weer niet.
Birgitte Visch (NVDV) geeft aan dat het lastig is om overal hetzelfde te doen omdat de mate van steriliteit niet overal het zelfde is. Daarnaast is het belangrijk om onderscheid te maken tussen operatieve ingrepen en biopten nemen (niet steriel).
Arjan van Drongelen (RIVM) covid geeft aan dat het onderdeel duurzaamheid en welke PBM gebruik je wanneer erg samenhangen. Waneer de juiste PBM op het juiste moment gebruikt wordt resulteert dit in een duurzame gebruik. Belangrijk om duidelijkheid te hebben over de verschillende situaties.
Petra Ghuijs (NVP) geeft aan dat voor de pathologie situationeel het juiste middel op het juiste moment of de juiste situatie de hoogste prioriteit heeft. Om makkelijker een vertaalslag te maken zou het fijn zijn als er een risico wordt genoemd zoals in het geval van aerosolen gebruik dan dit.
Stephanie Hulzebosch (IGJ) geeft aan dat de knelpunten erg herkenbaar zijn. Welke PBM er minimaal nodig zijn in specifieke situatie de hoogste prioriteit hebben en dat dit erg samenhangt met het punt wat gebruik je wanneer en wat is wanneer effectief. Als aanvulling is het ook belangrijk oom duur en het uittrekken van PBM een belangrijk punt is dat aandacht verdient.
Gerjanne Vlasveld (NVAVG) geeft aan dat de toepasbaarheid en de uitlegbaarheid met niet teveel overwegen voor laag geschoolde zorgverleners of niet medische opgeleide medewerkers.
Loes Bruijstens (NVA) geeft ter aanvulling aan dat educatie over gebruik essentieel is. We kunnen dit netjes op papier zetten maar er is een belangrijke vertaalslag nodig met betrekking tot de uitvoering in de dagelijkse praktijk.
6. Vervolgprocedure
De notulen van deze avond worden verspreid, en er is gelegenheid tot commentaar of aanvullingen hierop. De werkgroep zal alle besproken knelpunten bespreken, en een prioritering moeten maken (voor de richtlijn is maar beperkt budget en tijd beschikbaar, dus er zal een keuze gemaakt moeten worden). Met deze prioritering wordt het raamwerk voor de richtlijn opgesteld. Alle aanwezigen ontvangen de overwegingen voor prioritering en het raamwerk.
Als de conceptrichtlijn gereed is zal deze ter commentaar aan alle genodigden worden verstuurd, er is dan gelegenheid commentaar/suggesties te leveren. Dit commentaar wordt verwerkt in een voor autorisatie geschikte richtlijn. Autorisatie van de wetenschappelijke verenigingen in de kerngroep is nodig. Andere partijen krijgen de richtlijn ook ter informatie of autorisatie vastgesteld (procedures hiervoor verschillen per partij/vereniging).
Stephanie Hulzebosch (IGJ): In het kader van de covid situatie zijn een aantal stukken over wetgeving en normen geschreven waaraan PVM moeten voldoen. Deze kunnen worden toegestuurd.
7. Sluiting
Iedereen bedankt voor de komst en actieve participatie.